Информативность определения хорионического гонадотропина при диагностике эктопической беременности
|
Известно, что хорионический гонадотропин человека (ХГ) является специфическим маркером беременности. Имеются сведения, что синтез этого гормона начинается еще до прикрепления оплодотворенной яйцеклетки к стенке матки, но активная продукция ХГ регистрируется сразу после имплантации и обеспечивается синцитиотрофобластом [1—4]. Тем не менее необходимо помнить, что хорион является не единственным источником синтеза ХГ, и повышенные уровни этого гормона могут обнаруживаться у больных с тератогенными карциномами, трофобластическими опухолями, при раке желудка, кишечника, мочеполовой системы, легких, молочной железы, при лимфомах [5—11]. Концентрация ХГ в крови здоровых мужчин и небеременных женщин не превышает 10 МЕ/л (если тест-система стандартизирована по 1-му Международному эталонному препарату ХГ).
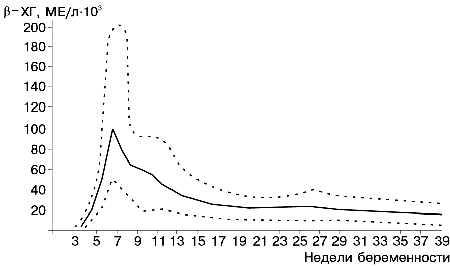
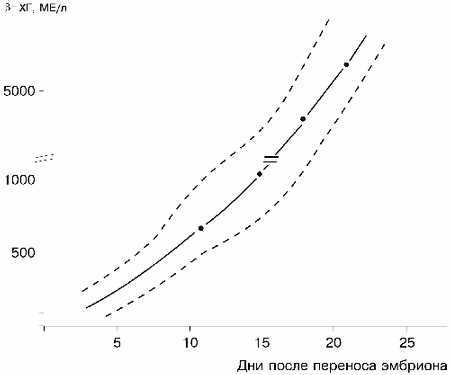
Динамика уровня ХГ в течение физиологической беременности достаточно хорошо изучена, что позволяет проводить мониторинг беременности и своевременно выявлять нарушение гестационного процесса [1, 7, 12, 13]. Одна из часто встречающихся акушерских патологий — эктопическая беременность, следствием которой может явиться бесплодие. В ряде случаев, при поздней диагностике, эктопическая беременность представляет реальную угрозу жизни пациентки. Поэтому ранняя диагностика этой патологии является одной из актуальных проблем акушерства. Поскольку с помощью ультразвукового исследования (УЗИ) плодное яйцо в матке можно обнаружить, как правило, в срок беременности 3—4 нед, дифференциальная диагностика эктопической и физиологической беременности на ранних сроках крайне затруднена [16,17]. Изложенное диктует необходимость более подробного изучения секреции ХГ на ранних сроках беременности для повышения достоверности диагностики эктопической беременности. Необходимы также исследования зависимости уровня ХГ от места прикрепления плодного яйца при эктопической беременности. Накопленные результаты облегчат интерпретацию данных УЗИ, повысят точность диагностики внематочной беременности, а также дифференциальной диагностики внематочной беременности и злокачественных новообразований в органах малого таза. Материал и методы Уровень ХГ определяли с помощью набора реактивов для количественного иммуноферментного анализа b-субъединицы хорионического гонадотропина в сыворотке и плазме крови человека (производство фирмы «Хоффман-Ля-Рош», Швейцария) на автоматическом анализаторе Cobas Core II (Швейцария). Использовали только количественный вариант метода, так как качественное определение ХГ в крови недостаточно информативно для целей дифференциальной диагностики маточной и эктопической беременности. Были обследованы 22 пациентки программы ЭКО после переноса эмбриона в полость матки, 136 пациенток в динамике физиологической и осложненной беременности и 368 пациенток с эктопической беременностью (из них 7 пациенток — в динамике). Кровь для анализа брали из локтевой вены, получали сыворотку центрифугированием при 800 g и анализировали в течение 1 ч с момента взятия крови. Измерение концентрации ХГ в крови имеет ряд преимуществ перед определением этого гормона в моче: наличие в моче каких-то веществ искажает результат анализа; при экспресс-диагностике (при использовании брюшностеночного датчика для УЗИ) пациентка выпивает большое количество жидкости, что отражается на диурезе и на концентрации ХГ в моче. Данные о содержании ХГ в динамике беременности обрабатывали статистически по модели логнормального распределения для получения нормативных показателей и построения графиков зависимости уровня ХГ от срока беременности. Результаты Представленные на рис. 1 данные об изменении уровня ХГ в крови в течение физиологической беременности свидетельствуют о том, что максимальные концентрации этого гормона обнаруживаются на 7—8-й неделе беременности (считая от овуляции), затем наблюдается постепенное, приблизительно до 15-й недели беременности, снижение концентрации ХГ; начиная с 15-й недели и до конца беременности концентрация ХГ практически не меняется, составляя в среднем 25 000—30 000 МЕ/л. Развитие технологии ЭКО обеспечило возможность создания банка нормативных показателей концентрации ХГ в крови женщины после переноса эмбриона (ПЭ) в полость матки, т.е. начиная с первых дней имплантации.
На рис. 2 представлена динамика содержания ХГ в крови пациенток от момента переноса эмбриона в полость матки и до 4-й недели беременности. Как видно, после имплантации яйцеклетки, наступающей на 4—6-й день после ПЭ, наблюдается активный синтез ХГ. Концентрация ХГ в этот период беременности увеличивается вдвое каждые 36—48 ч; такая динамика концентрации гормона сохраняется до 7-й недели беременности.
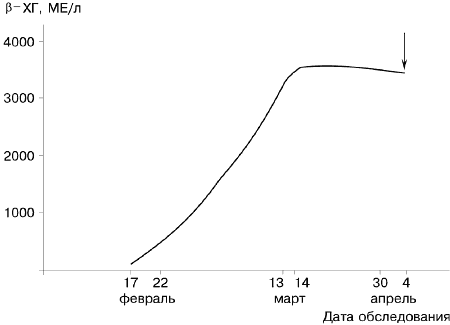
Необходимо иметь в виду, что при многоплодной беременности (в случае равномерного развития всех эмбрионов) содержание ХГ в крови повышается пропорционально числу плодов. Существенное увеличение уровня ХГ наблюдается также при приеме в ранние сроки беременности туринала. Динамика содержания ХГ в крови при эктопической беременности имеет ряд отличий от таковой при физиологической беременности. Установлено, что в 95% случаев концентрация ХГ в крови пациенток с эктопической беременностью была достоверно ниже соответствующих нормативных показателей для данного срока физиологической беременности. При этом большинство пациенток отмечали боли внизу живота, особенности последней менструации (более скудные выделения, мажущие кровяные выделения после окончания менструации и т.п.). Окончательное подтверждение наличия эктопической беременности у этих пациенток было получено с помощью УЗИ или диагностической лапароскопии. Диапазон колебаний концентрации ХГ у этих пациенток составил 260—3600 МЕ/л при сроках беременности от 3 до 6 нед; соответствующие нормативные показатели для физиологической беременности составляют 500 —100 000 МЕ/л в зависимости от срока. Таким образом, снижение концентрации ХГ по сравнению с нормативом можно расценивать как первый признак наличия эктопической беременности. Жалобы пациенток на наличие болей или особенности последней менструации являются дополнительным подтверждением угрозы возникновения эктопической беременности. Однако необходимо учитывать, что окончательный диагноз может быть поставлен только после обнаружения плодного яйца с помощью УЗИ или лапароскопии, в связи с тем, что ХГ в крови появляется не только при беременности, а снижение концентрации этого гормона выявляется также при неразвивающейся маточной беременности или гибели плода. При проведении настоящего исследования удалось проследить изменение концентрации ХГ в течение нескольких недель развития эктопической беременности у 7 больных. На рис. 3 представлена динамика содержания ХГ в крови пациентки К. У этой пациентки с помощью УЗИ не удавалось обнаружить плодное яйцо в течение 45 дней с момента первого обращения к врачу. Диагноз «неразвивающаяся трубная беременность сроком 5—6 нед» был установлен только 04.04.97, после чего было удалено плодное яйцо с помощью лапароскопии.
Как следует из рис. 3, в течение первых 4 нед синтез ХГ у этой пациентки был активным, и динамика концентрации этого гормона практически не отличалась от таковой при физиологической беременности. Концентрация ХГ к 4-й неделе эктопической беременности достигла 2800 МЕ/л при норме 2000—7000 МЕ/л. Затем было отмечено прекращение увеличения концентрации ХГ. На протяжении следующих 2 нед уровень ХГ сохранялся постоянным (2800 — 2700 МЕ/л), в дальнейшем снизился до 2500 МЕ/л. Таким образом, только на основании данных о концентрации ХГ наличие эктопической беременности у пациентки можно было предположить уже 13.03.97. Однако ложноотрицательные результаты УЗИ задержали выполнение необходимой хирургической операции на 20 дней. Аналогичная динамика концентрации ХГ при эктопической беременности была выявлена еще у 2 пациенток. Отсутствие увеличения концентрации ХГ в течение недели у 3 пациенток явилось единственным основанием выполнения лапароскопии, в результате которой плодное яйцо было обнаружено в трубе и извлечено без повреждения трубы. У пациентки плодное яйцо в брюшной полости было обнаружено с помощью УЗИ. Следует отметить, что в редких случаях концентрация ХГ при эктопической беременности бывает необычной. Так, у 2 пациенток уровень ХГ составлял 21 и 25 МЕ/л соответственно и не изменялся в течение недели при проведении повторных определений с интервалом в 2 дня. У обеих пациенток с помощью лапароскопии была диагностирована замершая трубная беременность с частичной петрификацией плодного яйца. У 2 пациенток с предполагаемым сроком беременности (установленным по дате последней менструации) 6—7 нед концентрация ХГ составила 150 000 и 165 000 МЕ/л соответственно (норма для данного срока — 100 000 — 200 000 МЕ/л). Только отсутствие плодного яйца в матке, по данным УЗИ, позволило предположить наличие внематочной беременности. У обеих пациенток с помощью УЗИ была диагностирована яичниковая беременность. Во время операции были извлечены 7-недельные эмбрионы. Обсуждение Появление высокочувствительных и высокоспецифичных методов определения ХГ и развитие технологии ЭКО явились предпосылками создания алгоритма дифференциальной диагностики физиологической и эктопической беременности. Диагностика эктопической беременности требует прежде всего использования метода, позволяющего точно определять концентрации ХГ на самых ранних сроках (несколько дней после имплантации), и наличия соответствующих нормативных показателей для физиологической беременности. Для определения ХГ с помощью иммуноферментной тест-системы «ХГ ИФА» фирмы «Хоффман-Ля-Рош» используются два типа моноклональных антител, обеспечивающих взаимодействие с двумя эпитопами на концах b-цепи ХГ. Эта комбинация обеспечивает высокую специфичность и чувствительность метода и полностью исключает перекрестные реакции с ЛГ, ФСГ и ТТГ при определении ХГ. Таким образом, повышение уровня ХГ в крови, зарегистрированное с помощью этой тест-системы, с большой вероятностью свидетельствует о наличии беременности [4, 16, 18]. В настоящее время нормативные показатели, характеризующие уровень ХГ в крови с первых дней беременности, получены. Тем не менее точная постановка диагноза «внематочная беременность» только на основании результатов определения концентрации ХГ невозможна по следующим причинам. 1. Синтез ХГ осуществляется не только трофобластом, но и рядом злокачественных новообразований. 2. Синтез ХГ трофобластом зависит от кровоснабжения. Поэтому условия для развития яичниковой и брюшно-полостной беременности можно считать более благоприятными по сравнению с таковыми для трубной беременности. В связи с этим концентрация ХГ при яичниковой или брюшно-полостной беременности в первые недели, как правило, не отличается от таковой при физиологической беременности. 3. На ранних сроках развития трубной беременности (как правило до 2 нед) концентрация и динамика концентрации ХГ не отличаются от соответствующих показателей физиологической беременности. 4. Точность постановки диагноза «эктопическая беременность» на основании результатов определения ХГ не превышает 30%. Диагноз «эктопическая беременность» также не может считаться достоверным только на основании данных УЗИ или лапароскопии по следующим причинам: а) наличие тубоовариальных новообразований не всегда является признаком эктопической беременности; б) обнаружение плодного яйца в матке возможно, как правило, начиная только с 5-й недели гестации; в) точность ультразвуковой диагностики эктопической беременности не превышает 60%. На основании результатов проведенного исследования нами предложен следующий алгоритм дифференциальной диагностики эктопической беременности: 1. Опрос пациентки. Любое нарушение менструального цикла — несвоевременное наступление менструации, межменструальные кровяные выделения, болевой синдром — является обоснованием назначения анализа на определение содержания ХГ в крови. Задержка очередной менструации на несколько дней не может расцениваться как признак беременности, если не проведено определение ХГ. 2. При наличии положительного результата анализа на ХГ концентрация этого гормона должна быть сопоставлена с соответствующим нормативным показателем для данного срока физиологической беременности. Снижение концентрации ХГ по сравнению с нормой следует расценивать как возможный признак наличия эктопической беременности. 3. Несоответствие концентрации ХГ сроку беременности является обоснованием назначения УЗИ для обнаружения локализации плодного яйца. 4. Наличие тубоовариального образования или новообразования в брюшной полости при положительной реакции на ХГ с высокой степенью достоверности свидетельствует об эктопической беременности. Точность диагностики не менее 98%. 5. При отрицательном результате УЗИ и положительной реакции на ХГ целесообразно повторное определение концентрации ХГ в крови пациентки с интервалом 2—3 дня. Отсутствие изменения концентрации или незначительное ее увеличение следует расценивать как дополнительное подтверждение наличия внематочной беременности. Целесообразно повторное проведение УЗИ с целью визуализации плодного яйца. 6. При наличии отрицательной реакции на ХГ (концентрация ХГ менее 10 МЕ/л) диагноз «беременность» поставлен быть не может. Концентрация ХГ 10 — 20 МЕ/л должна расцениваться как «сомнительная реакция», и анализ целесообразно повторить через 5—7 дней. Заключение На основании результатов проведенного исследования сформулированы принципы дифференциальной диагностики физиологической и эктопической беременности. Для постановки диагноза «эктопическая беременность» необходимо следующее. 1. Наличие объективных жалоб пациентки на нарушение менструального цикла. 2. Отсутствие плодного яйца в матке. 3. Визуализация тубоовариального образования или новообразования в брюшной полости с помощью УЗИ или лапароскопии. 4. Наличие положительной реакции на ХГ. Концентрация этого гормона в крови пациенток должна быть выше 10 МЕ/л. При наличии всех четырех признаков точность диагностики эктопической беременности не менее 98%. Подобный алгоритм диагностики эктопической беременности успешно внедрен в Научном центре акушерства, гинекологии и перинатологии РАМН с 1996 г. Своевременная диагностика эктопической беременности позволяет сократить объем операции (лапароскопия вместо полостной операции), сохранить возможность реализации генеративной функции у пациентки (сохранение маточной трубы после извлечения плодного яйца), сократить сроки пребывания больной в стационаре, избежать ряда осложнений, возникающих при поздней диагностике эктопической беременности, сопровождающейся разрывом маточной трубы. Отрицательная реакция на ХГ является 100% гарантией отсутствия беременности. М.Л. Алексеева, З.Р. Зурабиани, В.Г. Колодько, С.М. Муллабаева, Е.А. Новиков, Н.Д. Фанченко Научный центр акушерства, гинекологии и перинатологии РАМН, Москва Литература 1. Birken S. Chemistry of human choriogonadotrophin. Ann Endocrinol (Paris) 1984;45:297—305. 2. Gray C.J. Glycoprotein gonadotrophins. Structure and synthesis. Acta Endocrinol (Copenh)1988;288:20—27. 3. Braunstein G.D., Karow W.G., Gentry W.C., Rasor J., Wade M.E. First-trimester chorionic gonadotrophin measurements as an aid in the diagnosis of early pregnancy disorders. Am J Obstet Gynecol 1978;131:25—92. 4. Carreiro-Lewandowski E. Pregnancy testing: detection of human chorionic gonadotrophin (HCG). J Med Technol 1986;3:473—476. 5. Lange P.H. Testicular tumor markers. Lab Manag 1980;18:27—32. 6. Rinker A.D., Tietz W. b-HCG vs intact hCG assays in the detection of trophoblastic disease. Clin Chem 1989;35:1799—1800. 7. Gaspard U.J., Reuter A.M., Deville J.-I., Vrindts-Gevaert Y., Bagshawe K.D., Franchimont P. Serum concentration of human chorionic gonadotrophin and its alpha and beta subunits. 2. Trophoblastic tumours. Clin Endocrin 1980;13:319—329. 8. Birkenfeld S., Noiman G., Krispin M., Schwartz S., Zakut H. The incidence and significance of serum hCG and CEA in patients with gastrointestinal malignant tumors. Eur J Surg Oncol 1989;15:103—108. 9. Oliver R.T.D., Stephenson M.B., Collino C.E., Parkinson M.C. Clinicopathological significance of immunoreactive beta-hCG production by bladder cancer. Mol Biother 1988;1:43—45. 10. Tormey D.C., Waalkes T. Ph., Simon R.M. Biological markers in breast carcicoma. Cancer 1977;39:2391—2396. 11. Feinstein M.C., Akar A., Blacker N., Lahlou P., Pernot H., Meizani H. hCG et ses sous-unitйs comme marqueurs tumoraux. J Steroid Biochem 1989;33:771—775. 12. Staehli C., Miggiano V., Stocker J., Staehelin Th., Haering P., Takacs B. Distinction of epitopes by monoclonal antibodies. Methods Enzymol 1983;92:242—253. 13. Kadar N., Freedman M., Zacher M. Further observations on fhe doubling time of human chorionic gonadotropin in early asymptomatic pregnancies. Fertil Steril 1990;54:783—785. 14. Кулаков В.И., Селезнева Н.Д., Краснопольский В.И. Оперативная Гинекология, М., «Медицина» 1990;360—370. 15. Кулаков В.И., Голубев В.А., Пиганова Н.Л. Некоторые современные аспекты проблемы внематочной беременности. Акуш гинекол 1993;6:3—5. 16. Maccato M.L., Estrada R., Faro S. Ectopic pregnancy with undetectable serum and urine b-HCG levels and detection of b-HCG in the ectopic trophoblast by immunocytochemical evaluation. Obstet Gynecol 1993; 81:878—883. 17. Кудрина Е.А., Кукош М.Ю., Чушков Ю.В., Глаголева Е.А. Современные подходы к лечению внематочной беременности. Акуш гинекол 1993;6:6—10. 18. Бурдули Г.М., Фролова О.Г. Репродуктивные потери, М., «Триада-Х», 1997;78—87. |